Во всем мире пренатальный скрининг на синдром Дауна ежегодно охватывает миллионы беременных женщин. Комбинированное тестирование, которое проводится в первом триместре беременности, включает ультразвуковое обследование и анализы крови будущей матери [2, 4]. Пренатальный скрининг нацелен на то, чтобы оценить риск рождения у конкретной женщины ребенка с хромосомным нарушением (синдромом Дауна, Эдвардса и др.)
Полученные в результате скрининга оценки делят на положительные (высокий риск рождения ребенка с генетической патологией) и отрицательные (низкий риск). Комбинированный скрининг не всегда чувствителен к выявлению нарушений. Существует возможность так называемого ложноотрицательного результата, когда при диагностируемом низком риске ребенок может родиться с патологией.
В случае положительного результата скрининга родителей направляют в медико-генетическую консультацию, где матери предлагают пройти дополнительное обследование, которое сопряжено с некоторым риском для еще не родившегося ребенка. Речь идет о инвазивных (от лат. invasio – вторжение, проникновение) методах диагностики. К прямым инвазивным методам диагностики относят биопсию хориона (срок проведения – 8–11-я недели беременности), амниоцентез (15–22-я недели), кордоцентез (16–22-я недели), плацентоцентез и др. [1, с. 5]. Объективные данные говорят о том, что риск прерывания беременности вследствие инвазивных методов составляет от 1 до 2 % [1, 2].
В последнее время разработаны и применяются на практике неинвазивные, безопасные для матери и ребенка методы. Они основаны на получении из крови матери и статистическом анализе множества сегментов ДНК плода. В США этот новый высокоточный метод пренатального скрининга внедряется в практику [3]. Известно, что в России тоже используется подобный способ [4]. Однако сами разработчики признают, что данная методика является дорогой и пока не вошла в широкую практику. Более подробно пренатальный скрининг описан в статье «Диагностика и выявление болезней антенального происхождения» [5].
В Англии и Уэльсе с 1989 года ведется тщательный анализ данных по всем беременностям с высоким риском рождения ребенка с патологией: учитываются живорожденные дети с синдромом Дауна, невынашивание или мертворождение, искусственное прерывание беременности, потери здоровых детей и т. д. Выявлено, что благодаря современной пренатальной диагностике ежегодно в Англии и Уэльсе снижается число рождения детей с синдромом Дауна на 660 случаев, однако наряду с этим регистрируется потеря 400 здоровых детей [2, с. 13].
Мировая медицинская практика свидетельствует о том, что необходимо совершенствовать методы диагностики хромосомных аномалий плода в целом и, в частности, делать акцент на развитии неинвазивных методов исследования для уменьшения потерь здоровых детей, для предоставления объективной информации будущим родителям в случае наличия генетической патологии у ребенка [9].
До недавнего времени знания об особенностях строения центральной нервной системы (ЦНС) у людей с синдромом Дауна базировались на исследованиях биологического материала. Были получены данные, согласно которым вес головного мозга у детей с синдромом Дауна меньше среднестатистического; мозжечок, лобные и височные доли существенно меньше по объему; значительно уже верхняя теменная извилина. В последние годы новые технические возможности (магнитно-резонансная томография) позволили выявлять эти особенности прижизненно; были подтверждены данные о несколько меньшем объеме мозга, диспропорционально малом мозжечке. Объемы теменных и височных долей относительно объема всего мозга являются диспропорционально большими, в то же время относительные размеры лобных и затылочных долей пропорционально соотносятся с показателями общего объема головного мозга. Как показывают исследования, меньший в сравнении с нормой объем головного мозга отмечается начиная с 22–24й недели гестации, и уже на 12–20й неделе гестации отмечаются меньшие лобно-затылочные размеры головного мозга, редукция роста лобной доли, сужение верхней височной извилины, меньшие размеры стволовых структур и мозжечка [10].
Эти данные определяют специфику психоречевого развития, поведения и психики. Так, гипоплазия мозжечка обусловливает гипотонию, трудности координации движений, нарушения функционирования артикуляционной мускулатуры. Специфическая анатомия лобных долей определяет такие особенности, как склонность к персеверациям, дефицит внимания [8].
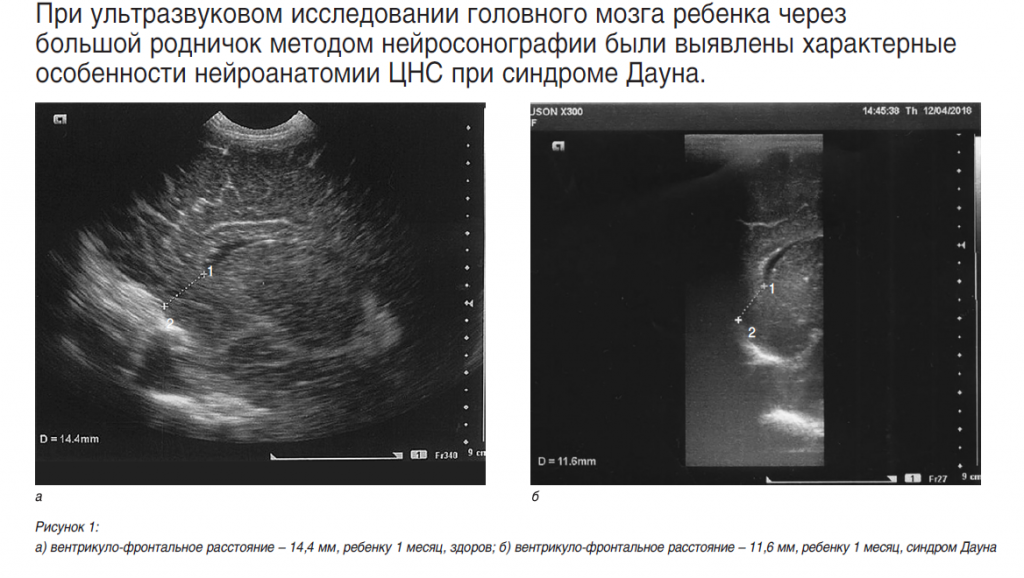
Характерные особенности нейроанатомии ЦНС при синдроме Дауна были выявлены нами при ультразвуковом исследовании головного мозга ребенка через большой родничок методом нейросонографии.
Нейросонография – ультразвуковое сканирование головного мозга через большой родничок – позволяет исследовать головной мозг у плода, новорожденных и детей грудного возраста, оценить степень его зрелости, диагностировать аномалии развития, выявить внутримозговые, внутрижелудочковые кровоизлияния, гипоксические поражения головного мозга [11]. Повторные ультразвуковые исследования дают возможность отслеживать динамику патоморфологических процессов, адекватно проводить патогномоничную (специфичную для данного заболевания) терапию, оценивать эффективность лечения, своевременно предотвращать развитие осложнений. Неинвазивность, безвредность метода позволяет проводить нейросонографию в любых функциональных состояниях ребенка, а высокая информативность делает этот метод особенно важным при использовании его в перинатологии и педиатрии [6].
Недавно были подведены итоги сравнительного исследования головного мозга методом нейросонографии у 32 ново рожденных и детей грудного возраста с синдромом Дауна и 32 здоровых новорожденных и детей грудного возраста.
Впервые отмечено, что фронтальные рога боковых желудочков у детей с синдромом Дауна имеют более вытянутую и изогнутую форму, вследствие чего расстояние между верхушкой фронтального рога бокового желудочка и внутренней поверхностью лобной кости меньше, чем у здоровых детей. Этот признак был назван «вентрикуло-фронтальное расстояние». Измерение производилось в парасагиттальном сечении, которое является оптимальным для оценки формы и размеров бокового желудочка, структуры сосудистого сплетения, перивентрикулярных зон и подкорковых ганглиев. Впервые обнаружено и зафиксировано, что вентрикуло-фронтальное расстояние у детей с синдромом Дауна на 3–4 мм меньше, чем у детей контрольной группы. Так, у здоровых новорожденных оно составляет 14–15 мм, а у новорожденных с синдромом Дауна – 10–11 мм, у здоровых детей грудного возраста – 16–17 мм, а у детей того же возраста с синдромом Дауна – 13–14 мм. Кроме того, у детей с синдромом Дауна менее выражен рисунок извилин и борозд, чем у здоровых детей того же возраста. Особенность ультразвукового изображения фронтальных рогов боковых желудочков (их более вытянутая и изогнутая форма) выявлена только у детей с синдромом Дауна, что может являться существенным признаком при скрининговых исследованиях плода. Ультразвуковая картина, иллюстрирующая разницу вентрикулофронтального расстояния при наличии синдрома Дауна и при его отсутствии у детей 1, 3, 6 и 10 месяцев, представлена на рисунках 1–4 (парасагиттальное сечение, 1 – верхушка фронтального рога бокового желудочка, 2 – внутренняя поверхность лобной кости).
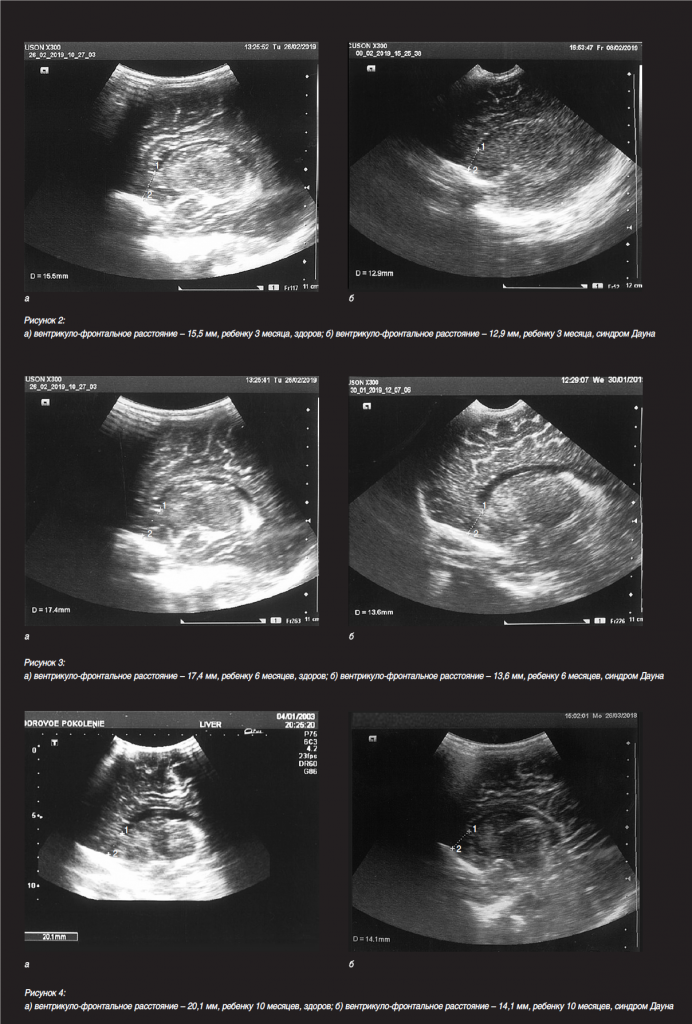
Таким образом, практическое значение вентрикуло-фронтального расстояния заключается в том, что этот признак может быть использован как дополнительный маркер, позволяющий диагностировать или заподозрить синдром Дауна в совокупности с другими показателями данного синдрома при скрининговых исследованиях плода во II–III триместрах беременности.
На сегодняшний день разрешающая способность пренатального скрининга на синдром Дауна не абсолютна, поэтому в случае положительного результата становится необходимым проведение инвазивных диагностических процедур, связанных с дополнительным риском для еще не родившегося ребенка и матери, риском прерывания беременности. Стратегические установки скрининга направлены на сведение к минимуму ложноположительных результатов. В то же время желательно довести до максимума показатели выявления синдрома [7]. Именно на это ориентировано исследование, результаты которого изложены в статье.
Авторы выражают глубокую благодарность семьям, зарегистрированным в «Даунсайд Ап», которые приняли участие в исследовании.
- Асанов А. Ю. Пренатальная диагностика хромосомных аномалий плода // Синдром Дауна. XXI век. 2009. № 3. С. 5–6.
- Бакли Ф., Бакли С. Скрининг на синдром Дауна: несправедливая смерть и жизнь по праву // Синдром Дауна. XXI век. 2009. № 3. С. 7–14.
- Грозная Н. С. Пренатальная диагностика: достижения, тревоги, перспективы : обзор зарубежных материалов // Синдром Дауна. XXI век. 2012. № 2 (9). С. 72–78.
- Грозная Н. С., Сереброва Я. М. Пренатальное медикогенетическое консультирование: зарубежный и российский опыт // Синдром Дауна. XXI век. 2017. № 2 (19). С. 14–18.
- Диагностика и выявление болезней антенального происхождения // Межведомственный подход к ведению беременности высокого риска и медикосоциальное и психологопедагогическое сопровождение детей с врожденными пороками развития и генетическими аномалиями : метод. руководство. М. : РеформПресс, 2010. С. 27–29.
- Зубарева Е. А., Неижко Л. Ю. Клиническая нейросонография новорожденных и детей грудного возраста // Клиническое руководство по ультразвуковой диагностике / под ред. В. В. Митькова, М. В. Медведева. М. : Видар, 1997. Т. 3. С. 9–72.
- Пренатальная эхография / под ред. М. В. Медведева. М. : Реальное Время, 2005. 560 с.
- Синдром Дауна. Медикогенетический и социальнопсихологический портрет / под ред. Ю. И. Барашнева. М. : ТриадаХ, 2007. 280 с.
- Совершенствование пренатальной диагностики синдрома Дауна во II триместре беременности / М. В. Медведев и др. // Пренатальная диагностика. 2013. Т. 12, № 1. С. 83–87.
- Урядницкая Н. А. Синдром Дауна: особенности нейроанатомии // Синдром Дауна. ХХI век. 2012. № 1 (8). С.10–13.
- Levene M. I., Williams J. L., Fawer C. L. Ultrasound of the infant brain. Philadelphia : I. B. Lippincott Co, 1985. 149 р.


.jpg)
.jpg)




.png)

.png)


.png)





